У меня хроническая бессонница как лечить и причины

Хроническая инсомния – не самостоятельное заболевание. Она связана с нарушениями соматического или психического характера. Затяжную бессонницу провоцируют такие факторы:
- алкоголизм;
- неврологические расстройства (панические атаки, стрессы, неврозы);
- соматические болезни (гипертония, язва желудка, артроз и др.);
- психические заболевания (депрессия, старческая деменция, шизофрения).
Негативное влияние на качество сна также оказывают патологии центральной нервной системы, храп и апноэ (ночная задержка дыхания), сотрясение мозга.
К другим причинам хронической бессонницы относят прием некоторых лекарств (антидепрессантов, диуретиков, Теофиллина и др.), злоупотребление напитками-энергетиками, кофе и крепким чаем. На проблемы с засыпанием часто жалуются беременные женщины и пожилые люди.
Инсомния развивается при нарушении режима труда и отдыха, ночной работе, привычке обильно ужинать, нехватке питательных веществ и витаминов, при истощении.
Затяжная бессонница бывает связана с серьезными заболеваниями. Поэтому при длительных расстройствах сна стоит пройти обследование и выяснить причину расстройства.
Неврологическое происхождение хронической бессонницы
Стрессы и бессонница часто идут рука об руку. Регулярное психологическое напряжение нарушает работу нервной системы, в том числе зон головного мозга, отвечающих за сон и бодрствование. Гормона сна вырабатывается меньше, по сравнению с нормой, а адреналиноподобных веществ, наоборот, больше. Поэтому нервная система перевозбуждается, человеку сложно заснуть.
Невроз – второй по частоте неврологический фактор, вызывающий инсомнию. Он является следствием психотравмирующей ситуации, неблагоприятной обстановки в семье или на работе, межличностных и внутриличностных конфликтов, бывает связан с эндокринными нарушениями. В неврозы в большинстве случаев переходит хронический стресс.
При тревожных расстройствах бессонница имеет наиболее яркие проявления. Чаще всего проблемы со сном возникают при панических атаках, которые сопровождаются сильным страхом, нарушением дыхания, тахикардией (учащенным сердцебиением), потливостью.
Соматическая форма заболевания
Нарушению сна могут способствовать разные болезни:
- гипертония;
- сахарный диабет;
- зудящие дерматозы и другие кожные заболевания;
- боли разной этиологии (головные, суставные, опухолевые);
- язвенная болезнь;
- гормональные сбои, например, тиреотоксикоз (увеличение уровня тиреоидных гормонов щитовидной железы);
- стенокардия.
При соматических патологиях человек долго не может уснуть из-за того, что плохо себя чувствует. Он просыпается по ночам из-за болевых ощущений, а днем чувствует себя разбитым и сонливым.
Беспокойный ночной сон бывает связан с нарушением кровообращения спинного и головного мозга, лейкозом и другими заболеваниями крови.
Причиной инсомнии бывает недержание мочи. Оно бывает вызвано не только нервными расстройствами, но и инфекциями мочевыделительной системы, диабетом, аллергией. Сон при этом поверхностный, чуткий, присутствует боязнь намочить постель, что провоцирует еще большее напряжение человека. Частые пробуждения для похода в туалет снижают качество и общую продолжительность сна.
Бессонница на фоне психических расстройств
Эта группа причин куда серьезнее неврологических расстройств, поскольку речь идет не о стрессе и неврозах, а о психических заболеваниях.
При депрессии бессонница проявляется по-разному в зависимости от тяжести нервного нарушения. Легкая форма сопровождается повышенной сонливостью и сбоем цикла бодрствование-сон (гиперсомния). А вот при умеренной и тяжелой депрессии изменяется характер сна (или его цикл), развивается хроническая бессонница. Человеку трудно заснуть, сон нестабильный, к утру сложно проснуться и быть бодрым.
Другое психическое заболевание – шизофрения – нарушает структуру сна, он становится беспокойным, может отсутствовать несколько дней подряд. Это свойственно периодам обострения болезни, после которых человек, наоборот, впадает в состояние вялости и сонливости.
Инсомния бывает одним из проявлений биполярного расстройства личности, при котором наблюдается резкая смена аффективного и подавленного состояния. Раньше это заболевание называлось маниакально-депрессивным психозом.
Хроническая бессонница и неспособность засыпать наблюдается при старческой деменции (слабоумии). Характеризуется ночной возбужденностью нервной системы и дневным спадом психической активности. В преклонном возрасте инсомния лечится сложнее всего, ситуацию усугубляют атрофические и сосудистые изменения в головном мозге.
Группы риска
Хроническому расстройству сна, по статистике, наиболее подвержены пожилые люди и женщины среднего возраста. Это основные группы риска.
У людей преклонных лет нередко наблюдается бессонница, продолжающаяся месяцами и даже годами, и человек ничего не может с этим поделать. Основные причины этого – старение мозга, низкая физическая активность, одиночество. К тому же в старости потребность организма в ночном сне снижается физиологически.
У женщин старше 40 лет отсутствие сна может длиться неделями. Это связано со многими факторами – эмоциональной восприимчивостью, мнительностью, тревогой за подросших детей, климактерическими изменениями.
Другие факторы риска:
- неправильное питание;
- хронический недосып, работа в ночную смену;
- переутомление;
- частые перелеты, смена часовых поясов;
- бесконтрольный прием лекарств и стимуляторов;
- напряженный умственный труд.
Лечение хронической бессонницы зависит от симптомов. Для определения точного диагноза и назначения курса лечения рекомендуется обращение к специалисту.
Препараты для лечения бессонницы
Примерно пятая часть пациентов, особенно с психическими или соматическими заболеваниями, нуждается в приеме снотворных средств. В других случаях может быть достаточно устранения причины инсомнии, использования легких безрецептурных средств и немедикаментозных методов релаксации.
Нельзя принимать снотворные лекарства без предварительной диагностики и назначения врача. Они имеют ряд строгих противопоказаний и побочных эффектов.
Врачи всегда прописывают такие средства в минимально возможной дозировке, поскольку угнетение центральной нервной системы, как и ее перевозбуждение, одинаково опасны для здоровья.
Снотворные препараты запрещены беременным и кормящим женщинам, пациентам с нарушением дыхания во время сна, людям, чья деятельность связана с концентрацией внимания и быстрой реакцией.
Рецептурные препараты
Для терапии бессонницы показаны разные группы средств. Выбирать подходящее лекарство для лечения должен врач.
Транквилизаторы успокаивают нервную систему, снимают раздражительность, страх и тревожность, устраняют невротические проявления и мышечные спазмы. Назначаются в низких или средних дозировках, в высоких вызывают сильную сонливость. Примеры транквилизаторов:
- Феназепам;
- Тенотен;
- Буспирон;
- Мебикар;
- Афобазол;
- Диазепам;
- Фенибут;
- Грандаксин.
Барбитураты уменьшают тревожность и проявления депрессии, однако способны вызвать лекарственную зависимость. При длительном приеме вызывают состояние разбитости, подавленности, поэтому назначаются непродолжительными курсами. Примеры барбитуратов:
- Нембутал;
- Этаминал-натрий;
- Суритал;
- Репозал;
- Барбамил.
Антигистамины (блокаторы H1-гистаминовых рецепторов) – средства от аллергии, но также оказывают седативное действие. Помогают быстрее заснуть, но угнетают нервную систему на длительное время. Именно поэтому после их приема ощущается утренняя сонливость и вялость. Популярные антигистамины при бессоннице:
- Димедрол;
- Пипольфен;
- Донормил.
Рецептурные снотворные из группы бензодиазепинов (Золпидем, Сомнол) действуют непродолжительно, и утром после них нет такой заторможенности и сонливости, как от антигистаминов. Они повышают качество сна, сокращают число ночных пробуждений, способствуют быстрому погружению в сон.
Безрецептурные средства
К таким препаратам относятся:
- адаптогены – Мелатонин, Мелатонекс;
- успокаивающие на основе фенобарбитала – Валокордин, Корвалол;
- средства для улучшения мозгового кровообращения – Мемоплант, Танакан;
- настойка валерианы.
Препараты мелатонина противопоказаны при сосудистых заболеваниях и в период приема иммуносупрессивных средств.
Фенобарбиталы, как и барбитураты, способны вызывать лекарственную зависимость, поэтому требуют строго соблюдения дозировки, рекомендованной лечащим врачом.
Немедикаментозное лечение
При лечении бессонницы эффективны массаж, расслабляющие ванны, физиопроцедуры. Будут полезны ароматерапия, вечерняя медитация, занятия йогой.
Массаж нормализует кровообращение вблизи головного и спинного мозга, снимает тонус мышц. Особенно полезно проводить сеанс непосредственно перед сном. Курс включает 10–20 процедур.
Физиотерапевтические методы лечения используют магнитотерапию, электрофорез с успокаивающими препаратами, рефлексотерапию (иглоукалывание). Ванны являются доступным способом расслабиться после рабочего дня, отстраниться от житейских проблем, снять мышечное и психическое напряжение.
Ароматерапия для успокоения и релаксации рекомендует применять эфирные масла лаванды, ромашки, валерианы, мелиссы или жасмина (5–7 капель в аромалампу или 3–4 капли в аромакулон).
Другие действенные и безопасные методы лечения инсомнии – это когнитивная терапия и изменение поведенческих привычек. Такая работа проводится психологом или психотерапевтом и включает обучение методикам релаксации, соблюдению гигиены сна, разрушение стереотипов человека о причинах бессонницы.
Методы профилактики хронической инсомнии
Избежать развития бессонницы помогают такие меры:
- отказ от злоупотребления алкоголем и энергетическими напитками;
- ограничение кофе, крепкого чая;
- соблюдение режима сна и бодрствования – отказ от дневного сна и ночного образа жизни, фиксированное время подъема и засыпания;
- регулярные занятия спортом (домашняя гимнастика, фитнес, плавание, пробежки, посещение тренажерного зала или др.);
- легкий ужин – фрукты, кисломолочные продукты, овощи.
Мелатонин – гормон, регулирующий суточные ритмы и облегчающий засыпание. Вырабатываться в достаточном количестве он может только в полной темноте, поэтому нужно позаботиться о том, чтобы в спальне было темно.
Перед сном рекомендуется проветривать комнату и за 2 часа не нагружать мозг чтением, просмотром видео, прослушиванием энергичной или тяжелой музыки, физической активностью.
Заключение
Отсутствие адекватного лечения бессонницы может привести к негативным последствиям для психики и телесного здоровья. В случае повторяющихся ситуаций, связанных с проблемами засыпания, или других нарушений сна нужно обратиться к врачу-сомнологу. Если такой возможности нет, то записаться на прием к неврологу. Обязательно нужно пройдите обследование на наличие соматических заболеваний.
Источник
 Сон – это физиологическое состояние человеческого организма, в котором происходит угнетение чувствительности к внешним раздражителям, расслабление мышц, и уменьшение частоты сердечных сокращений и дыхания. Его наличие обусловлено циркадными ритмами, во время которых изменяется уровень гормонов и нейромедиаторов в центральной нервной системе. Считается, что в это время происходит восстановление не только головного мозга, но и других систем человеческого тела. Поэтому диагностика и лечение бессонницы являются важными вопросами современной медицины.
Сон – это физиологическое состояние человеческого организма, в котором происходит угнетение чувствительности к внешним раздражителям, расслабление мышц, и уменьшение частоты сердечных сокращений и дыхания. Его наличие обусловлено циркадными ритмами, во время которых изменяется уровень гормонов и нейромедиаторов в центральной нервной системе. Считается, что в это время происходит восстановление не только головного мозга, но и других систем человеческого тела. Поэтому диагностика и лечение бессонницы являются важными вопросами современной медицины.
Были проведены большие исследования касательно ее распространенности, которые выявили интересные факты. Около 20-30% населения Земли считает, что у них есть нарушение сна различной степени выраженности. Но если при использовании строгих критериев, о которых пойдет речь далее, это число уменьшилось до 6%. Приблизительно в 1,5 раза чаще бессонница беспокоит женщин, чем мужчин, и наиболее часто возникает у пациентов старше 75 лет, с хроническим болевым синдромом, органическими заболеваниями ЦНС (например, опухолями) или психическими расстройствами.
Что такое бессонница?
 Наиболее точный ответ на вопрос, что такое бессонница, дает Международная классификация нарушений сна и бодрствования (МКНС), последняя редакция которой была выпущена в 2014 году. Согласно ей бессонницей (или инсомнией) называют патологическое состояние, которое проявляется нарушениями длительности или качества сна. При этом они являются не одноразовыми, а повторяются в течение длительного промежутка времени, несмотря на то что, у пациента есть все условия (время, место, отсутствие внешних раздражителей) для полноценного отдыха.
Наиболее точный ответ на вопрос, что такое бессонница, дает Международная классификация нарушений сна и бодрствования (МКНС), последняя редакция которой была выпущена в 2014 году. Согласно ей бессонницей (или инсомнией) называют патологическое состояние, которое проявляется нарушениями длительности или качества сна. При этом они являются не одноразовыми, а повторяются в течение длительного промежутка времени, несмотря на то что, у пациента есть все условия (время, место, отсутствие внешних раздражителей) для полноценного отдыха.
В этих рекомендациях также описаны критерии бессонницы, которые позволяют ее отделить от других заболеваний центральной нервной системы, а также кратковременных состояний (например, от нарушения сна при гриппе, на фоне передозировки медикаментами или наркотическими веществами). К ним относят:
- Инсомния включает в себя любые нарушения процессов засыпания, непосредственно самого сна и пробуждения. Поэтому во время беседы со специалистом, он обязательно должен акцентировать на этом внимание и задавать наводящие вопросы.
- К бессоннице не относятся состояния, когда человек сознательно ограничивает себя во сне. Это часто случается у студентов, работников частных фирм или путешественников.
- Если у пациента есть плохой сон, то он обязательно имеет жалобы на сниженную работоспособность после пробуждения.
- Нарушение сна не можно объяснить другими сторонними факторами.
Больше трудностей возникло с определением сна у детей (особенно младенцев). Но для них были разработаны специальные критерии, о которых врач спрашивает у родителей:
- Ребенок активно или пассивно сопротивляется усилиям родственников уложить его спать в установленное время.
- Ребенок не может уснуть в комнате без присутствия там своих родителей.
Важно также, насколько часто возникает симптоматика. Чтобы определенно точно говорить об инсомниии необходимо, что у пациента нарушения сна случались не реже 3 дней в неделю, и это обязательно сопровождалось признаками снижения концентрации, усталостью, раздражительностью или дневной сонливостью.
Симптомы бессонницы
Симптомы, которые возникают во время инсомнии, принято разделять в зависимости от того, когда они беспокоят больного. Первая группа признаков называется пресомническими расстройствами. Она включает нарушения, которые происходят в фазу засыпания:
- наличие «ритуалов» (действий), которые обязательно нужно выполнить;
- переживания, что сон не наступит;
- страх перед холодной постелью;
- возникновение тревожных воспоминаний или мыслей;
- повышение двигательной активности (особенно нижних конечностей), частая смена позы в кровати;
- прерывание дремоты даже тихими звуками;
- затягивание времени на засыпание до 30-120 минут.
Вторая группа признаков бессонницы – это частое просыпание среди ночи. При этом оно может обусловлено, как небольшими внешними раздражителями (например, звук машины, которая проезжает около дома, или разговор в другом конце квартиры), так внутренними триггерами (возникновение позывов к мочеиспусканию, болевой синдром, ощущение одышки или сердцебиения). Часто каждое такое пробуждение длится более 30 минут.
Третья группа симптомов называется постсомническими, и объединяет в себя признаки, которые возникают из-за слишком раннего пробуждения (за час-два перед необходимым временем). У пациентов она часто сопровождается необходимостью пойти в туалет, после чего они уже не могут уснуть.
И наконец, симптомы бессонницы обязательно включают дневные жалобы пациента:
- ощущение хронической усталости;
- сонливость, которая возникает еще до обеда;
- снижение когнитивных способностей, концентрации, скорости выполнения задач;
- частые ошибки, которые допускает пациент на работе или учебе;
- снижение настроения, склонность к агрессивности или раздражительности;
- отсутствие мотивации и инициативности;
- тревога пациента касательно своего сна и его качества;
- головные боли;
- снижение аппетита и нарушение со стороны пищеварительного тракта (тошнота, ощущение тяжести в желудке);
- трудности в социальной коммуникации;
- наличие мышечной напряженности.
Методы лечения бессонницы
Если рассматривать методы лечения бессонницы, то можно выделить несколько наиболее важных направлений:
- Коррекция факторов риска. Сюда включают и адекватное лечение сопутствующих заболеваний.
- Гигиена сна. Специалисты значительную часть времени уделяют объяснению пациенту о том, что нельзя делать перед сном, и как должна быть обустроена спальная комната.
- Когнитивная методика. Пациенту необходимо рассказать о том, как возникает сон, из каких фаз он состоит, и рассказать о новых исследованиях в этой сфере. Это позволит ему иметь более реальную оценку своего состояния, что позволит снять тревожность и неуверенность.
- Медикаментозная терапия. В клинической практике наиболее часто используются бензодиазепины и блокаторы центральных гистаминовых рецепторов.
- Народные средства. Применяются как вспомогательные средства.
Причины бессонницы
Многочисленные исследования, которые проводились в странах Европы и Северной Америки, позволили выделить основные причины бессонницы. К ним относят:
- врожденные особенности функционирование головного мозга;
- частые стрессовые ситуации;
- смещение часовых поясов у пациентов, которые часто путешествуют между странами и континентами;
- неблагоприятные условия для засыпания;
- наличие хронического болевого синдрома;
- длительный прием определенных медикаментов (антидепрессантов, психостимуляторов, нейролептиков, гормонов);
- употребление кофе или крепкого чая непосредственно перед сном;
- психические расстройства;
- органические заболевания центральной нервной системы (опухоли, последствия инсультов, кровоизлияний, болезнь Паркинсона);
- кожные патологии, которые сопровождаются зудом;
- низкий социоэкономический статус пациента.
Совокупность воздействия этих факторов приводит к снижению функциональной активности тормозящей системы в ЦНС, что проявляется уменьшением продукцию определенных нейромедиаторов. Второй важный фактор – активация симпатической нервной системы (с повышением концентрации катехоламинов в крови). Это способствует повышенной двигательной активности в период, когда пациент должен полностью расслабиться и уснуть.
Лечение хронической бессонницы
 Бессонница является важной экономической проблемой, поскольку приводит не только к снижению качества жизни, но и существенным убыткам, которые из-за низкой продуктивности работы получают как пациенты, так и их компании. Несмотря на это, долгое время методы лечения бессонницы оставались достаточно ограниченными. Пациентам советовали избегать стрессовых ситуаций, отказаться от алкоголя или кофе после обеда, а также использовать беруши, чтобы минимизировать воздействие внешних раздражителей на организм. Потом на фармацевтическом рынке появились снотворные препараты, которые помогали пациенту уснуть, но имели собственные недостатки (например, могли приводить к развитию зависимости).
Бессонница является важной экономической проблемой, поскольку приводит не только к снижению качества жизни, но и существенным убыткам, которые из-за низкой продуктивности работы получают как пациенты, так и их компании. Несмотря на это, долгое время методы лечения бессонницы оставались достаточно ограниченными. Пациентам советовали избегать стрессовых ситуаций, отказаться от алкоголя или кофе после обеда, а также использовать беруши, чтобы минимизировать воздействие внешних раздражителей на организм. Потом на фармацевтическом рынке появились снотворные препараты, которые помогали пациенту уснуть, но имели собственные недостатки (например, могли приводить к развитию зависимости).
Сейчас проблема рассматривается более комплексно. Для врача, который проводит первичную диагностику необходимо определить все возможные факторы, что могли спровоцировать развитие инсомнии. Берется до внимания возможность наличия других заболеваний центральной нервной системы, которые могли бы давать сходную симптоматику.
С учетом проведенной диагностики (которая включает и КТ, МРТ, ЭЭГ головного мозга, консультацию других специалистов) перед началом лечения врач должен ответить на следующие вопросы:
- Действительно ли у пациента есть истинная бессонница, или его жалобы имеют психосоматический характер?
- В насколько комфортных условиях отдыхает в ночное время больной? И выделяет ли он достаточно времени для своего сна?
- Не была ли спровоцирована инсомния стилем жизни пациента? А если да, то какие факторы имели наиболее воздействие?
- Не принимает ли пациент психоактивные наркотические вещества?
- Принимает ли пациент препараты, побочные эффекты которых могли стать причиной развития патологического состояния?
- Какие сопутствующие заболевания могли бы способствовать развитию бессонницы?
Наиболее полные ответы на эти вопросы позволят врачу начать эффективное лечение хронической бессонницы.
Лечение бессонницы у пожилых
У пожилых пациентов инсомния возникает чаще на фоне хронических заболеваний. Эти патологии нередко сопровождаются болевым синдромом, частыми позывами к мочеиспусканию в ночной период, зудом и другими симптомами, которые приводят к пробуждению. Поэтому лечение бессонницы у пожилых людей обязательно включает следующие пункты:
- Адекватное медикаментозное обезболивание. Используются нестероидные противовоспалительные средства (НПВС) или опиоиды.
- Подбор фармакологической терапии для компенсации сердечной, почечной или печеночной недостаточности, а также для снижения артериального давления и нормализации уровня сахара в крови.
- Своевременное лечение дегенеративных заболеваний ЦНС, а также психических расстройств.
- При нарушении мочеиспускании уролог должен установить его причину.
Лечение бессонницы у женщин
У женщин бессонница часто впервые возникает в период менопаузы. Поэтому пациенткам с климактерическими симптомами необходима дополнительная консультация у гинеколога. Он назначает сдачу гормональных показателей (эстрогенов, прогестеронов), и при наличии отклонений необходимо принимать корригирующую терапию.
Также лечение бессонницы у женщины часто включает поведенческую терапию. На индивидуальных или групповых (например, когда приходит вся семья) занятиях с психологом разбираются проблемы со сном, а врач тщательно объясняет, какие основные факторы возникновения инсомнии, и как они влияют на работу нервной системы. При этом каждого занятия даются определенное домашнее задание, что помогает постепенно модифицировать образ жизни пациентки.
Препараты для лечения бессонницы
 Фармакологическая терапия при инсомнии стала одной с основных ее составляющих. В зависимости от выбранных медикаментов можно убрать страх пациента, лишние мысли, или даже значительно угнетать деятельность мозга, что приводит к быстрому и глубокому сну.
Фармакологическая терапия при инсомнии стала одной с основных ее составляющих. В зависимости от выбранных медикаментов можно убрать страх пациента, лишние мысли, или даже значительно угнетать деятельность мозга, что приводит к быстрому и глубокому сну.
Часто с этой целью назначают бензодиазепины – медикаменты, которые воздействуют на рецепторы гамма-аминомасляной кислоты (ГАМК) в ЦНС. Это провоцирует снижение нейронной возбудимости, что приводит к расслаблению мышц, успокоению пациента и значительно повышает желание уснуть. Для коррекции бессонницы советуют использовать триазолам, флюразепам, квазепам, темазепам или эстазолам. Однако из-за риска развития привыкания, их нельзя назначать на длительный период (более 1-2 недель).
Используются также Z-медикаменты (золпидем, залеплон) – препараты для лечения бессонницы, которые сходны по механизму действия с бензодиазепинами, но имеют иную структуру строения молекулы. Поэтому их можно применять курсом более длительно (непрерывно до 1 месяца). Частота возникновения побочных эффектов ниже, а переносимость лучше, чем у бензодиазепинов.
Еще одна важная группа лекарств, которые используются для лечения инсомнии – блокаторы центральных гистаминовых рецепторов (доксиламин). Эти препараты блокируют один с наиболее важных механизмов нейрональной стимуляции, что приводит к угнетению процессов в ЦНС и развитию выраженной сонливости. На сегодняшний день их советуют использовать при бессоннице ряд международных рекомендаций, однако эффективность в независимых исследованиях пока окончательно не доказана.
Перспективным считается использование аналогов мелатонина – гормона, который ответственный за регуляцию циркадного ритма в организме человека. Это позволяет усилить сонливость в вечернее время, а также уменьшает частоту ночных пробуждений и улучшает качество сна.
Средства лечения бессонницы
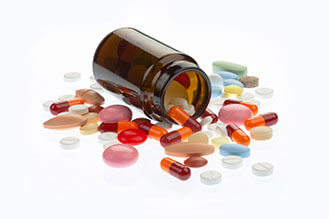 В аптеках и в интернет-магазинах можно без проблем найти разнообразные средства лечения бессонницы: таблетки, капли, мази. Однако учитывать, что все они не являются эффективными лекарствами, а продаются как пищевые добавки. Это значит, что производитель не обязан проводить исследования, в которых нужно доказать эффективность продукта, но достаточно только показать безопасность этого средства для здоровья.
В аптеках и в интернет-магазинах можно без проблем найти разнообразные средства лечения бессонницы: таблетки, капли, мази. Однако учитывать, что все они не являются эффективными лекарствами, а продаются как пищевые добавки. Это значит, что производитель не обязан проводить исследования, в которых нужно доказать эффективность продукта, но достаточно только показать безопасность этого средства для здоровья.
Некоторые производители также предлагают аппараты для магнитотерапии или низкочастотной электротерапии. Они достаточно портативные, чтобы использовать их не только в кабинетах физиотерапии, но и в домашних условиях. Но доказательной базы в них недостаточно, что позволяет их применять только как дополнение к основным методам лечения.
Лечение бессонницы в домашних условиях
Важным элементом является лечение бессонницы в домашних условиях. Сюда относят гигиену сна – совокупность правил и рекомендаций касательно организации поведения пациента. Цель методики – создать условия для максимально долгого и устойчивого сна. Среди ее положений необходимо выделить следующие:
- Необходимо ложиться спать и вставать в одно и то же время как в будние, так и выходные дни.
- За час-полтора перед засыпанием избегать чрезмерной умственной или физической нагрузки.
- Ужин не должен сытным. Лучше есть не позже, чем за 2-3 часа перед сном.
- Во второй половине дня не употреблять кофе, крепкий зеленый чай, колу или энергетические напитки.
- Сделать место для сна максимально удобным. Часто необходимо поменять матрас, купить ортопедическую подушку.
- Когда пациент уже залез в кровать, то ему нужно ограничить чтение со смартфона, телефона, ноутбука или просмотр телевизора.
Лечение бессонницы народными средствами
В народной медицине есть ряд средств, которые имеют успокоительное действие, а также убирают стресс и чрезмерные эмоции. Их использование за несколько часов перед засыпанием позволяет улучшить качество сна. Наиболее часто из них применяются:
- Настой из валерианы. Необходимо 2 столовых ложки почищенного и измельченного корня растения залить около 400-500 мл горячей воды, и оставить на 30-45 минут в прохладном месте. Затем его можно пить по полстакана за 1,5 часа перед сном.
- Чай из мелиссы. Это растение давно известно, как эффективное средство при развитии неврозов, депрессии и проблем со сном на их фоне. В аптеках можно найти этот чай под различными фирменными названиями. Для его заваривания необходимо додать пакетик или чайную ложку мелиссы к 250-300 мл кипятка и накрыть крышкой. Через 15 минут чай готов к употреблению.
- Ванна с травами (календулы, душицы, мелиссы) способствует расслаблению организма, и снимает мышечную утомленность. Наиболее оптимальная температура воды – 37-38 градусов. Принимать ее можно в течение 15-30 минут после ужина. Этот метод не рекомендуется пациентам с органическими заболеваниями ЦНС.
- Ароматерапия. Мягкие запахи имеют расслабляющее и успокаивающее действие на организм пациента. Поэтому перед сном советуют натирать ароматическими маслами виски или лоб. Рекомендуется использовать ромашку, розовое дерево, валериану или анис.
Однако далеко не всегда лечение бессонницы народными средствами является эффективным. Особенно, если бессонница только сопровождает другие заболевания. В таких случаях не нужно откладывать визит к квалифицированному специалисту.
Отзывы о лечении бессонницы
В социальных сетях и сайтах, посвященных здоровью, можно найти различные отзывы о лечении бессонницы. Как видно из них, причины возникновения и методы лечения заболевания бывают разными.
Ирина, 59 лет: Нарушения сна у меня появились около 3 лет назад. Сначала я не предала этому значения, но затем заметила, что исхудала, кожа стала более сухой и горячей, и начало часто беспокоить сердцебиение. Я обратилась к невропатологу, однако он после обследования отправил меня к эндокринологу. У меня обнаружили тиреоидит, и бессонница появилась из-за гормонального сбоя. После проведенной операции все проблемы быстро исчезли и больше меня не беспокоят
Сергей, 48 лет: Последние несколько месяцев у меня были трудности на работе. И это пагубно отобразилось на моем сне. Я мог проснуться за ночь 2-3 раза, меня беспокоили всякие мысли, а затем весь день ходил разбитым, из-за чего часто совершал глупые ошибки. Мой врач направил меня к сомнологу. После обследования он дал мне несколько важных советов касательно подготовки ко сну, а также назначил успокоительные препараты. Также он мне предложил, если стартовое лечение не поможет, записаться на специальные занятия по психотерапии. В результате – через несколько недель мои проблемы со сном полностью исчезли
Источник