Бессонницы или мышечных болей в

Голова идет кругом? Это повод обратиться к врачу: а вдруг дело не только в стрессах! Фото: freepik.com.
Нервная система – одно из самых слабых мест жителей мегаполиса. Высокий ритм жизни часто приводит к ее сбоям, которые могут проявляться по-разному: бессонницей, головной болью и даже синдромом хронической усталости.
ГОЛОВА, НЕ БОЛИ!
Это только в анекдотах головная боль служит для жены отговоркой от выполнения супружеского долга. В жизни же состояние, когда виски, затылок, лоб как будто стягивает тугим обручем, – вовсе не смешно, а очень даже плохо. Работоспособность на нуле, по темечку – будто молотком стучат, а в виски впиваются иглы.
– Головная боль – это сигнал организма о проблеме, – предупреждает невролог, врач функциональной диагностики многопрофильной клиники «АБИА» Анна Лосева. – При отсутствии лечения человека начинают беспокоить другие проблемы: головокружение, шумы, шаткость, проблемы с концентрациейи вниманием, обмороки.
Причин головной боли, как и проблем, о которых она сигнализирует, множество. Одна из них – постоянное перенапряжение и стресс: чуть понервничали и голову сжало тяжелым обручем. Большая нагрузка на глаза, скачки давления – как атмосферного, так и артериального, защемление мышц шеи и спины – все это может спровоцировать неприятные ощущения.
– Асимметрия кровообращения, повышенная склонность к спазмам, влияние остеохондроза на позвоночную артерию, врожденные аномалии размеров и расположения артерий, нарушение венозного оттока, – перечисляет Анна Лосева. – Часто встречаются головные боли сосудистого генеза. Выявить их позволяет дуплексное сканирование – это экспресс-диагностика состояния сосудов головы и шеи.
Делаем первый вывод: если вас беспокоят головные боли, прежде всего нужно получить консультацию врача. При этом – вот неприятная статистика – от такого недуга периодически или регулярно мучаются более 85 процентов петербуржцев. И все равно при этом упрямо предпочитают анальгетики походам к профессионалам.
Понятно, что до медицинского центра еще надо добраться. А таблетка, вот она, под рукой – выпил и полегчало. Но, во-первых, бесконтрольно накачивать организм препаратами – не лучшая идея. Во-вторых, может выработаться зависимость и тогда уже голова начнет болеть от отсутствия медикаментозной «подпитки».
Поэтому, если есть возможность, лучше снимать головную боль без лекарств. Например, выйти на свежий воздух – в душном помещении слишком много углекислого газа. Выпить свежей прохладной воды – вдруг неприятные ощущения связаны с обезвоживанием.
Если вы уверены, что боль не связана со скачками артериального давления, примите горячий душ или ванну. Поможет, когда причина приступа – спазм сосудов или нарушение кровообращения. Среди других популярных способов – подышать эфирными маслами: мятой, лавандой, эвкалиптом. Еще можно сделать общий массаж головы, для восстановления кровоснабжения. Или же по точкам, акупунктурный. Основные точки – между бровями на переносице, между большим и указательным пальцами руки, с двух сторон над ушами возле висков.
Массаж головы поможет восстановить кровоснабжение. Фото: freepik.com.
НЕ УСНУТЬ
Кстати, причиной головной боли может быть и бессонница. С трудом засыпаете вечером, часто просыпаетесь ночью, утром чувствуете себя уставшим, не успев даже встать с кровати и весь день хотите спать… Тут любая голова не выдержит.
Нарушение сна – одна из самых распространенных неврологических проблем. Проще всего, когда оно является реакцией на какой-то стресс: тогда можно легко от него избавиться, соблюдая несколько нехитрых правил.
Главный враг бессонницы – режим дня. Поэтому и в будни, и в выходные стараемся ложиться и вставать примерно в одно и то же время. При этом перед сном спальню проветриваем (еще лучше – на ночь оставить приоткрытое окно).
Свежий воздух, режим дня, теплый душ – и спать будете без задних ног! Фото: freepik.com.
Очень важна и подготовка ко сну. Начинать ее нужно уже после обеда: во второй половине дня исключить кофе, тяжелую пищу. После работы прогуляться на свежем воздухе, сходить в бассейн.
Ну а перед самим сном надо расслабиться. Гоните прочь все тревожные мысли. Не получается самостоятельно, зовите помощников: теплый душ, расслабляющий массаж, кипяченое молоко, ароматерапию. Можно попить настои успокаивающих трав – ромашки, пустырника, валерианы.
ПОРА К ВРАЧУ!
Если же бессонница не проходит, да ещё и сопровождается другими неприятными ощущениями, все же стоит показаться врачу. И не затягивать, думая, что все само пройдет.
– В неврологии время играет очень важное значение, – подчеркивает врач-невролог, рефлексотерапевт многопрофильной клиники «АБИА» Надежда Головчанская. – Чем быстрее вы обратитесь к специалисту, тем выше шанс справиться с болезнью в короткие сроки. При некоторых симптомах уже после первого посещения врача можно облегчить состояние и значительно улучшить качество жизни.
Первым делом – к врачу! Фото: freepik.com.
Наш эксперт объясняет: симптомов неврологических заболеваний великое множество. Бессонница и головная боль – только первые звоночки.
– Болевые синдромы в различных областях спины, ощущение постоянного напряжения в воротниковой области или вдоль всего позвоночника, нарушение чувствительности в различных частях тела. – перечисляет Надежда Головчанская. – Нередко встречаются и нарушения двигательных функций: шаткость при ходьбе, нарушение координации, тремор.
Еще один неприятный симптом – онемение мышц или мышечная слабость. Если вы регулярно испытываете такие ощущения, бегом к врачу!
ПОМОГИ СЕБЕ САМ
Как избежать стресса и проблем с нервами.
– Помогите организму витаминами. Их можно получить из еды, а можно пропить специальные витаминные комплексы. Ведь наш ежедневный рацион редко содержит полный спектр всех необходимых нам биологических добавок.
– Правильно питайтесь. В рационе обязательно должны быть ягоды, богатые витаминами и микроэлементами, орехи и яйца, содержащие лецитин для работы мозга, а также крупы и бананы, в которых много фолиевой кислоты.
Почаще ешьте ягоды – они полезны не только для фигуры, но и для нервной системы. Фото: freepik.com.
– Придерживайтесь режима дня и обязательно отдыхайте вовремя.
– Постарайтесь найти источник стресса и по возможности избавиться от него.
– Следите за своим здоровьем, регулярно проходите профилактические осмотры.
НА ЗАМЕТКУ
Самые важные витамины для нервной системы
Витамины группы B
Всего их восемь и все они имеют самое важное значение для работы мозга. Например, витамин B6 нужен для выработки «гормона счастья» – серотонина. Если в организме не хватает витамина В3, человек становится тревожным и впадает в депрессию, а витамин В12 умеет поднимать настроение.
Витамин D
«Солнечный» витамин, с которым у петербуржцев обычно дефицит. Вот тогда и проявляются раздражительность и нервозность. А это, между прочим, первые симптомы стресса.
Витамин Е
Снимает усталость и раздражение. Человек, у которого этот витамин в норме, более спокоен и стрессоустойчив.
Витамин А
При его дефиците человек становится вялым и сонливым. Снижается внимательность, занижаются реакции. Можно сказать, что этот витамин в какой-то степени отвечает за нашу безопасность.
Витамин С
Мы все знаем его, как витамин для укрепления иммунитета. Но еще неврологи рекомендуют пить его в период нервных перегрузок. Например, во время сессии или отчетов на работе.
БДИ!
Как распознать синдром хронической усталости
Синдромом хронической усталости страдает четверть населения Земли. Эксперты объясняют: говорить о таком диагнозе можно, если классические жалобы – на постоянную усталость,утомляемость, снижение работоспособности, желание «спрятаться в домике, и чтобы никто не трогал»– сохраняются на протяжении полугода и более.
Постоянный упадок сил – повод бить тревогу! Фото: freepik.com.
– Основной симптом – постоянная усталость, не проходящая после длительного сна и даже нескольких дней отдыха, – говорит врач-невролог высшей категории, рефлексотерапевт многопрофильной клиники «АБИА» Наталья Графеева. – Лечение этого синдрома заключается в первую очередь в снижении психической нагрузки и соблюдении режима сна. Кроме того, есть немедикаментозные методики, которые балансируют и разгружают психоэмоциональную сферу. В первую очередь, это краниальная остеопатия, также эффективны рефлексо и озонотерапия. Также в лечении применяют препараты растительного происхождения, повышающие сопротивляемость организма к стрессу и укрепляющие иммунитет, витаминно-минеральные комплексы, адаптогены.
Источник
Дата публикации 4 мая 2018Обновлено 19 июля 2019
Определение болезни. Причины заболевания
Бессонница (инсомния) является расстройством сна. Обычно она сопровождается такими симптомами, как дневная сонливость, потеря энергии, раздражительность и подавленное настроение.[1] Всё это может стать причиной увеличения риска дорожно-транспортных происшествий, а также привести к проблемам внимания и обучения.[1] Инсомния может быть недолговременной, продолжающейся в течение нескольких дней или недель, либо долговременной, длительностью более одного месяца.[1]

Бессонница может возникнуть в качестве самостоятельного симптома или в результате другой психической или соматической патологии.[2] Факторами риска, которые могут привести к инсомнии, являются психологический стресс, хроническая боль, остановка сердца, гипертиреоз, изжога, синдром беспокойных ног, менопауза, некоторые лекарства, кофеин, никотин, и алкоголь.[2][6] К другим условиям возникновения бессонницы относятся рабочие ночные смены и апноэ.[7]
Депрессия также способствует появлению инсомнии. Она приводит к изменениям функции гипоталамо-гипофизарно-надпочечниковой системы, что, в свою очередь, вызывает чрезмерный выброс кортизола, который может привести к ухудшению качества сна.
Ночная полиурия, чрезмерное ночное мочеиспускание, как и депрессия, могут значительно ухудшить сон.[13]
К прочим причинам появления бессоницы следует отнести:
- употребление психоактивных веществ (психостимуляторов), включая некоторые лекарства, травы, кокаин, амфетамины, метилфенидат, арипипразол, МДМА (метилендиоксиметамфетамин), модафинил;[14]
- торакальную операцию (оперативное лечение органов грудной клетки) и болезнь сердца;[15]
- искривление носовой перегородки и ночные нарушения дыхания.[16]
Синдром беспокойных ног, вызывающий бессонницу на начальном этапе сна, не позволяет человеку уснуть из-за дискомфортных ощущений и необходимости перемещения ног или других частей тела для того, чтобы облегчить эти ощущения.[17]
Периодическое нарушение движения конечностей, которое происходит во время сна, может вызвать возбуждение, о котором спящий и не знает.[18]
Боль[19], травма или состояние, которое вызывает боль, могут помешать человеку найти удобное положение, в котором можно заснуть, и, кроме того, вызвать пробуждение.
Также на появление бессонницы оказывают влияние:
- гормональные сдвиги, подобные тем, что предшествуют менструации или возникают при менопаузе;[20]
- жизненные события, такие как страх, стресс, тревога, эмоциональное или психическое напряжение, проблемы с работой, финансовый стресс, рождение ребёнка или утрата близкого человека;[17]
- желудочно-кишечные вопросы (изжога или запор);[21]
- психические расстройства, такие как биполярное расстройство, клиническая депрессия, генерализованное тревожное расстройство, посттравматическое стрессовое расстройство, шизофрения, обсессивно-компульсивное расстройство, деменция и СДВГ (синдром дефицита внимания и гиперактивности);[22]
- некоторые неврологические расстройства, повреждения головного мозга;[23]
- плохая гигиена сна, например, шум или чрезмерное потребление кофеина;[14]
- физическая нагрузка (инсомния у спортсменов в форме увеличиваемой латентности натиска сна, вызванная тренировкой);[26]
- редкое генетическое заболевание, редкое неизлечимое наследственное (доминантно-наследуемое прионное) заболевание, при котором больной умирает от бессонницы. Известно всего 40 семей, поражённых данной болезнью.[25]
Нарушения циркадного ритма (например, сменная работа) могут вызвать неспособность спать в определённое время суток и чрезмерную сонливость в другой промежуток времени. Хронические циркадные нарушения ритма характеризуются схожими симптомами.[14]
Изменения в половых гормонах как у мужчин, так и у женщин по мере их старения могут отчасти объяснять увеличение распространённости нарушений сна у пожилых людей.[36]
В целом бессонница влияет на людей всех возрастных групп, однако люди, относящиеся к перечисленным ниже группам, имеют более высокую вероятность приобретения бессонницы.[31]
Факторы риска:
- лица в возрасте от 60 лет и старше;
- наличие расстройств психического здоровья, включая депрессию и другие расстройства;
- эмоциональный стресс;
- работа в ночную смену;
- смена часовых поясов во время путешествия.[8]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы бессонницы
К симптомам бессонницы относятся:
- трудности, связанные с засыпанием, в том числе затруднение поиска удобного положения для сна;
- пробуждение ночью и невозможность вернуться ко сну, часто является также симптом тревожных расстройств. Две трети пациентов с данным заболеванием просыпаются в середине ночи, и более половины из них испытывают проблемы с возвращением ко сну после пробуждения в середине ночи;[10]
- дневная сонливость, раздражительность или беспокойство;
- раннее утреннее пробуждение — пробуждение (более 30 минут), происходящее раньше, чем хотелось бы, с невозможностью вернуться ко сну, и до того, как общее время сна достигнет 6,5 часов. Раннее утреннее пробуждение часто характерно для депрессии.[11]
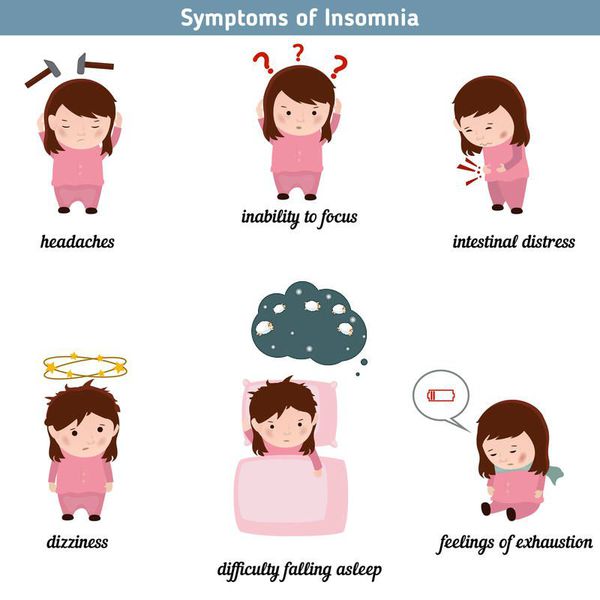
Плохое качество сна может возникнуть в результате, например, синдрома беспокойных ног, апноэ сна или серьёзной депрессии. Бессонница вызвана тем, что человек не достигает стадии сна, которая имеет восстановительные свойства.[12]
Патогенез бессонницы
Основываясь на данные исследования сна с помощью полисомнографии учёные предположили, что люди, которые страдают нарушениями сна, имеют повышенный уровень ночного циркулирующего кортизола и адренокортикотропного гормона. Также люди, страдающие бессонницей, имеют повышенную скорость метаболизма, который не наблюдается у людей с отсутствием инсомнии, преднамеренно разбуженных во время исследования сна. Исследования метаболизма мозга с помощью позитронно-эмиссионной томографии (ПЭТ) показывают, что люди с бессонницей имеют более высокую скорость метаболизма ночью и днём. Остается открытым вопрос, являются эти изменения причинами или же последствиями длительной бессонницы.[24]
Физиологическая модель базируется на трёх основных выводах, полученных в результате исследований людей с бессонницей:
- увеличение уровня кортизола и катехоламинов в моче, предполагающее повышение активности гипоталамо-гипофиз-надпочечниковой (ГГН) оси и возбуждения;
- усиление глобальной церебральной утилизации глюкозы во время бодрствования и медленного сна у людей с бессонницей;
- увеличение скорости обмена веществ всего тела и частоты сердечных сокращений у лиц с бессонницей.
Все эти данные в совокупности указывают на дисрегуляцию системы возбуждения, когнитивной системы и ГГН оси, которые способствуют бессоннице.[32][33] Однако точно не установлено, является гипервозбуждение следствием или причиной бессонницы. Также были выявлены изменения уровней ингибиторного нейротрансмиттера ГАМК, но результаты были непоследовательными, и поэтому последствия изменённых уровней нейротрансмиттера не удалось однозначно определить. Исследования вопроса, управляется ли инсомния циркадным (суточным) контролем над сном или зависит от процесса бодрствования, показали сбивчивые результаты, однако в некоторой литературе всё же предлагается дисрегуляция циркадного ритма, основанная на температуре ядра.[34] Помимо прочего, на электроэнцефалограммах наблюдалась повышенная бета-активность и снижение дельта-волновой активности, но последствия этого также неизвестны.[35]
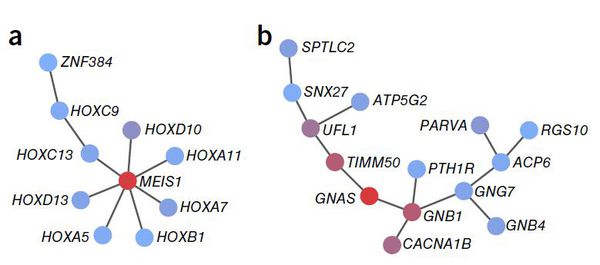
Генетика
Оценки наследуемости бессонницы варьируются от 38% у мужчин до 59% у женщин.[27] Исследование геномной ассоциации (GWAS) выявило три геномных локуса и семь генов, которые влияют на риск возникновения бессонницы, и показало, что бессонница является высоко полигенной (то есть заболеванием с наследственной предрасположенностью).[28] В частности, сильная положительная ассоциация наблюдалась для гена MEIS1 как у мужчин, так и у женщин. Исследование показало, что генетическая архитектура бессонницы заметно схожа с психическими расстройствами и метаболическими признаками.
Бессонница, вещество-индуцированная алкоголем
Алкоголь часто используется как форма самостоятельного лечения бессонницы, способная вызвать сон. Однако употребление алкоголя перед сном может стать причиной бессонницы. Длительное употребление алкоголя связано со снижением уровня NREM на третьей и четвёртой стадии сна, а также подавлением REM сна (сновидений) и REM фрагментации сна. Частое перемещение между стадиями сна с пробуждениями происходит из-за головных болей, необходимости сходить в туалет, обезвоживания и чрезмерного потоотделения. Отскок глутамина также играет важную роль в возникновении бессонницы: алкоголь блокирует глутамин, один из естественных стимуляторов тела. Когда человек перестаёт пить, организм пытается наверстать упущенное, производя больше глутамина, чем ему нужно. В связи с этим увеличение уровня глутамина стимулирует мозг, в то время как человек, употребивший алкоголь, пытается заснуть, удерживая его от достижения самых глубоких уровней сна.[29] Прекращение хронического употребления алкоголя также может привести к тяжёлой бессоннице. Во время отмены REM сон обычно преувеличивается как часть эффекта отскока.[30]
Бессонница, вещество-индуцированная бензодиазепином
Как и алкоголь, бензодиазепины (алпразолам, клоназепам, лоразепам и диазепам), которые обычно используются для лечения бессонницы в краткосрочной перспективе (по предписанию врача или при самолечении), ухудшают сон в долгосрочной перспективе.
Классификация и стадии развития бессонницы
Инсомния подразделяется на преходящую (транзиторную), острую и хроническую бессонницу.

Транзиторная бессонница длится менее недели. Она может быть вызвана другим расстройством, изменениями среды сна, временем сна, тяжёлой депрессией или стрессом. Её последствия — сонливость и нарушение психомоторных показателей — аналогичны последствиям лишения сна.[42]
Острая бессонница — это неспособность стабильно хорошо спать в течение месяца (но не более). О данном типе бессонницы свидетельствует наступление затруднения при засыпании или поддержании длительного сна. Острая бессонница также известна как кратковременная бессонница или инсомния, связанная со стрессом.[43]
Хроническая бессонница длится дольше месяца. Она может быть вызвана другим расстройством или первичным расстройством. Люди с высоким уровнем гормонов стресса или сдвигов в уровнях цитокинов чаще, чем другие, подвержены хронической бессоннице.[44] Её последствия могут варьироваться в зависимости от причины возникновения инсомнии. Они могут заключаться в мышечной усталости, галлюцинациях и/или умственной усталости. Хроническая бессонница может вызвать двоение в глазах.[42]
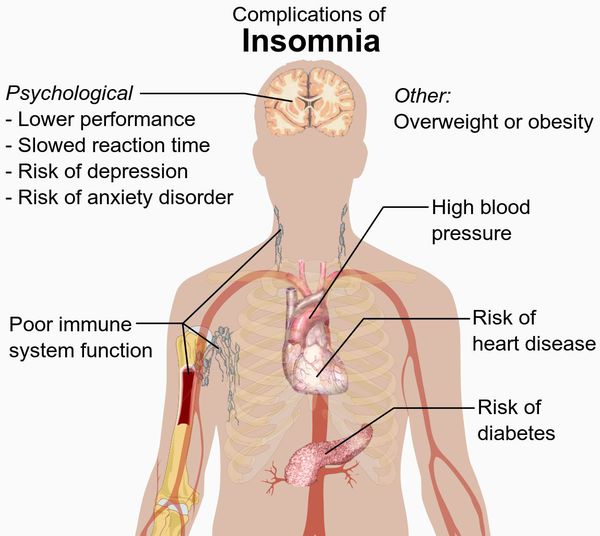
Осложнения бессонницы
Бессонница может стать причиной следующих осложнений:
- тяжесть и повышенный риск хронических заболеваний, таких как проблемы с сердцем, диабет и высокое кровяное давление;
- плохая функция иммунной системы;
- ожирение;
- психиатрические проблемы, такие как тревожное расстройство или депрессия;
- замедленная реакция во время движения;
- низкая производительность в школе или на работе.
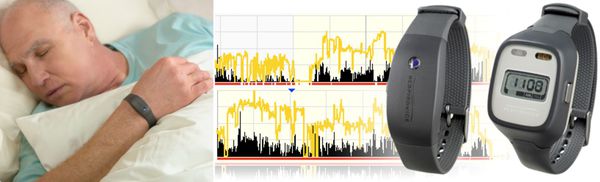
Диагностика бессонницы
В медицине широкое применение получила оценка инсомнии с помощью афинской шкалы бессонницы.[37] Картина сна человека оценивается с помощью восьми различных параметров, связанных со сном.
Для диагностики любого нарушения сна необходимо проконсультироваться с квалифицированным специалистом по сну (сомнологом), чтобы принять соответствующие меры. Анамнез и физикальное обследование необходимы для того, чтобы исключить другие условия, которые могут быть причиной бессонницы. После того, как все другие условия исключены из всесторонней истории сна, должна быть составлена история сна. Она включает в себя привычки сна, употребляемые лекарства (по рецепту и без рецепта), алкоголя, никотина и кофеина, сопутствующие заболевания и среду сна.[38] Дневник сна может быть использован для отслеживания моделей сна человека. При этом он должен включать данные о времени, когда человек ложится спать, общем времени сна, времени начала сна, количестве пробуждений, использовании лекарств, времени пробуждения и субъективных чувств пациента утром.[38] Дневник сна может быть заменён или подтверждён использованием амбулаторной актиграфии в течение недели или более, используя неинвазивное устройство, которое измеряет движение.[39]
Во многих случаях бессонница сочетается с другим заболеванием, побочными эффектами от лекарств или психологической проблемой. Примерно половина всех выявленных случаев бессонницы связана с психическими расстройствами.[40] При депрессии во многих случаях «бессонница должна рассматриваться как сопутствующее заболевание, а не как вторичное»; обычно она предшествует психиатрическим симптомам.[40] «На самом деле, вполне возможно, что бессонница представляет значительный риск для развития последующего психического расстройства».[9] Инсомния встречается у 60% и 80% людей с депрессией.[41] Это может частично быть связано с лечением депрессии.[41]
Лечение бессонницы
Гигиена сна и изменение образа жизни, как правило, являются первым этапом лечения бессонницы.[3][5] Гигиена сна включает в себя стабилизацию времени сна, воздействие солнечного света, тихую и тёмную комнату и регулярные физические упражнения.[5] Когнитивно-поведенческая терапия может применяться вместе с данным видом лечения.[4][9]
Важно определить или исключить медицинские и психологические причины, прежде чем принимать решение о лечении бессонницы. Большинство докторов не рекомендуют полагаться на снотворные таблетки, так как не видят в них долгосрочной пользы.
Стратегии лечения бессонницы, не основанные на лекарственных препаратах, обеспечивают долгосрочные улучшения бессонницы и рекомендуются в качестве первой линии лечения и долгосрочной стратегии управления сном.

Музыка может улучшить состояние взрослых пациентов, страдающих бессонницей.[46] Проведение ЭЭГ-БОС-тренинга доказало свою эффективность в лечении бессонницы с улучшением продолжительности, а также качества сна.[47]Терапия самопомощи (определённая как психологическая терапия, которая может быть разработана самостоятельно) способна улучшить качество сна у взрослых пациентов с бессонницей до небольшой или средней степени.[48]
Техника парадоксального намерения — это когнитивная техника рефрейминга (способная изменить восприятие), при которой человек, страдающий бессонницей, прилагает все усилия для бодрствования вместо того, чтобы пытаться заснуть ночью (то есть, по существу, борется с попытками заснуть). Одна из теорий, которая объясняет эффективность данного метода, заключается в следующем: человек добровольно противоборствует желанию заснуть, тем самым снимая беспокойство о производительности, которое возникает из-за необходимости или требования организма заснуть — пассивного действия. Этот метод показан для увеличения тяги ко сну и уменьшения тревожности представления, а также для того, чтобы понизить субъективную оценку латентности СН-натиска.[49]
Многие люди с бессонницей используют снотворные таблетки и другие седативные средства. Такие лекарства назначаются более чем в 95% случаев.
Антидепрессанты
Инсомния — общий симптом депрессии, поэтому применение антидепрессантов является эффективным методом лечения бессонницы не зависимо от того, связана ли болезнь с депрессией. В то время, как все антидепрессанты помогают регулировать сон, некоторые из них (такие как амитриптилин, доксепин, миртазапин, тразодон) назначаются именно для лечения бессонницы, так как они способны оказать немедленное успокаивающее действие.[52] Амитриптилин и доксепин обладают антигистаминными, антихолинергическими и антиадренергическими свойствами, которые способствуют как их терапевтическому воздействию, так и защите от побочных эффектов. Миртазапин уменьшает латентность сна (время, необходимое для того, чтобы заснуть), повышает эффективность сна и увеличивает общий объём времени, отведённый на сон у людей с депрессией и бессонницей.[53][54]
Агомелатин — мелатонергический антидепрессант, улучшающий сон и не вызывающий дневной сонливости[56] — лицензирован в Европейском Союзе[58] и TGA Australia.[55] После испытаний в США его разработка для использования была прекращена в октябре 2011 года[57] компанией Novartis, которая приобрела права на его продажу у Европейской фармацевтической компании Servier.[59]
Прогноз. Профилактика
Помочь предотвратить инсомнию или облегчить состояние больного может создание устойчивой картины сна. Для этого необходимо ложиться спать и просыпаться стабильно в одно и то же время.[8] Рекомендуется избегать энергичных упражнений и употребления любых напитков с кофеином за несколько часов до сна, в то время как физические упражнения в начале дня будут весьма полезны. В спальне должно быть прохладно и темно, а кровать следует использовать только для сна и половой жизни.
Также важно соблюдать пункты гигиены сна — таким термином обозначаются общие принципы поведения, нормализующие сон. Эти принципы являются основой правильного сна, которые необходимо соблюдать.[50] К ним относятся минимизация употребления кофеина, никотина и алкоголя, стремление к регулярности и эффективности эпизодов сна, минимальное использование лекарств, минимизация дневного сна, регулярное выполнение физических упражнений и содействие позитивной среде сна.[50]

Создание позитивной среды сна способствует уменьшению симптомов бессонницы. Для того, чтобы создать благоприятную среду сна, необходимо удалить объекты, которые могут вызвать беспокойство или тревожные мысли.[51]
Источник